
第95期
出刊日:2021-07-15
返回上一層大腸癌早期無症狀 接受篩檢進入「人生勝利組」!
大腸癌是國人最常發生的癌症,但大腸癌早期並無明顯症狀,接受大腸癌篩檢才能發現早期病灶,提高存活率!
諮詢/邱瀚模(臺大醫院健康管理中心主任、臺大醫學院內科臨床教授)
撰稿/黃筱珮
53歲的陳先生今年初接受糞便潛血檢查呈陽性反應,因工作忙碌,他原本不以為意,太太認為健康重要不斷催促,陳先生才勉為其難去做大腸鏡檢查,想不到大腸鏡一照,揪出一顆快跟手掌一樣大的10公分腫瘤性息肉,醫師切除後送化驗,證實是原位癌。事後陳先生慶幸自己有做篩檢才能早期發現,否則後果不堪設想。
大腸癌 連續13年居癌症發生率之首
台灣大腸癌發生率在過去1、20年增加快速。3、40年前,台灣發生率最高的消化道癌症是胃癌,當時醫界咸認「大腸癌是西方人的病」,曾幾何時,台灣的大腸癌患者遽增,已登上國人頭號癌症冠軍多年。
根據國民健康署110年2月公布數據,大腸癌的發生人數從民國95年開始攀升,躍居十大癌症之首,至107年已連續13年居冠,每年約1萬6千人罹病,其中50歲以上的患者占近9成。不過最新的癌症登記報告顯示,107年首見50至84歲各年齡層的大腸癌發生率下降,很可能與推動大腸癌篩檢有關。
大腸癌為何如此多?
大腸癌是與飲食和生活習慣息息相關的癌症,如果用人類發展指數(Human Development Index)跟大腸癌發生率比較,非常明顯呈現正相關,經濟發展愈高、西化程度愈高的國家或地區,大腸癌發生率就愈高。
以前大腸癌在美國等西方國家最多,特別是1965年戰後嬰兒潮的世代發生率攀升,可能與工業化後飲食習慣改變有關。這些年來,隨著亞太地區經濟發展,現在亞太大腸癌病例數急起直追,已占全球新診斷個案數50%以上,特別是香港、新加坡、日本、台灣、韓國與中國一線城市為最。
在台灣,50歲以上的人如果一輩子都不做大腸癌篩檢,終身罹患率是7%,相當於15人就有一位,尤其男性罹患率又高於女性。惟有篩檢,才能早期發現,從切除癌前病變加以阻斷或偵測可根治的早期癌,從而降低大腸癌發生率及死亡率。
大腸癌的危險因子
大腸癌有多項已知的危險因子,多半和生活作息有關,包括:
- 抽菸:很多人以為抽菸只會增加肺癌風險,事實不然。抽菸不只會傷害肺部,還可能損害全身器官,也會增加大腸癌風險。
- 肥胖:與肥胖相關的癌症甚多,女性停經後的乳癌、子宮內膜癌、大腸癌及攝護腺癌,都與肥胖有關。據統計,肥胖的人罹患大腸癌的風險,比一般人高出1~2倍,而21~25%的大腸癌可歸因於身體活動不足。
- 攝取過多加工肉品或紅肉:世界衛生組織國際癌症研究總署(IARC)指出,每天攝取超過50克的加工肉品或100克的紅肉(豬、羊、牛),會增加17%罹患大腸癌的風險。加工肉品添加的化學物質恐增加致癌物質生成;紅肉經燻烤或高溫烹調,也易產生有害物質異環胺,不宜過量。
- 缺乏運動習慣:現代人多半缺乏運動習慣,運動不只有助控制體重,也會降低身體發炎反應,減少大腸癌風險。
- 使用抗生素頻率高:愈來愈多研究顯示腸道菌群與大腸癌有關,維持腸道菌的平衡有益健康,但若濫用抗生素,就會改變腸道菌相,特別是2、3歲的小孩若經常使用抗生素,破壞腸道菌相,很可能帶來永久性變化,要再重建比大人困難,更應審慎使用。
- 飲食西化:現在很多人依賴「速食」,經常攝取炸雞、漢堡薯條,而油脂攝取過多、缺乏蔬果膳食纖維,都會影響腸道健康,提高大腸癌風險。事實上,美國已因飲食習慣走過大腸癌發生率居高不下的這條路,同樣的事正在亞太地區發生。
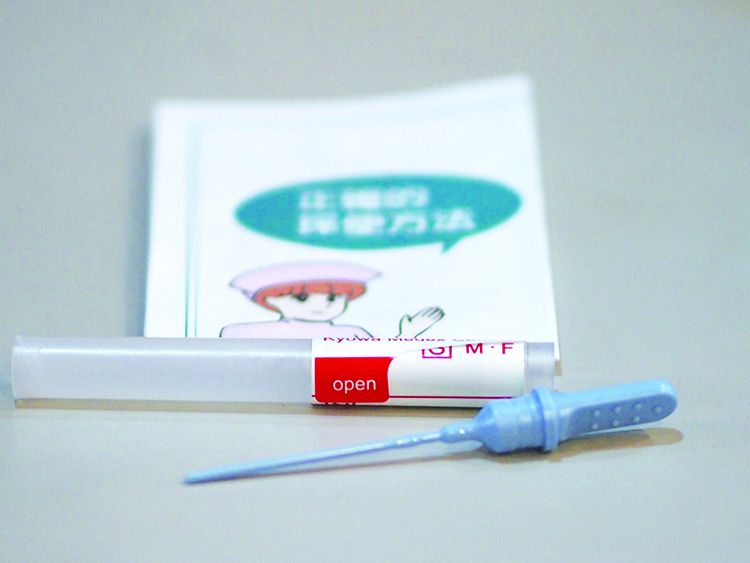
【圖說:糞便潛血檢查】
美國大腸癌篩檢證實有效 國內也跟進
美國從1975年至2006年間,大腸癌發生率和死亡率都呈現下降趨勢,為了找出「做對了什麼」,美國癌症協會(American Cancer Society)進行分析研究,結果發現是篩檢政策奏效。
依據歐美先進國家過往的臨床試驗等醫學實證,我國也從2004年開始補助50歲以上至未滿75歲民眾每2年1次免費「糞便潛血檢查(FIT)」,符合資格的民眾可持健保卡到健保特約醫療院所檢查。
糞便潛血檢查可檢查糞便裡是否有肉眼看不出來的血液。由於大腸若有腫瘤或息肉,會受到糞便摩擦而流血,血液會附著在糞便表面或混在裡面排出,所以糞便潛血檢查呈陽性者屬高危險群,應再接受大腸鏡檢查進一步確診,篩檢較具效益。
目前糞便潛血檢查是使用定量免疫法,只會與人類血紅素反應,不會受到飲食影響,所以檢查前不需限制飲食,相當方便,對癌化病灶敏感度高達8成。在資源有限無法讓所有人都做大腸鏡篩檢的情況下,這種二階段篩檢方式可以找出高危險群,是符合經濟效益又能達到效果。在台灣整體而言,大約有7~8%的受檢者糞便潛血檢查呈陽性,需要進一步接受大腸鏡檢查。
大腸癌篩檢 「有做就是勝利組」
我國自2004年至今已進行15年的大腸癌篩檢政策,目前統計,有篩檢與沒篩檢的民眾,死亡率大約差35%。換言之,只要領了「糞便管」、做了篩檢,相當於進入「勝利組」,反之,沒做過篩檢的人如同進入「敗部」,有較大機率受大腸癌威脅。
另方面,與未篩檢族群相較,有篩檢族群第二、三和四期大腸癌的病人大幅減少了3成,確實達到早期發現、早期治療的效果。這也代表大腸癌篩檢政策成功,可說是過去15年來台灣政府最正確的醫療政策之一。
大腸癌篩檢政策15年有成,各項數據皆顯示,大腸癌是所有篩檢政策中最符合成本效益的,不只CP值高,還是惟一會「倒賺(cost-saving)」的項目,理由是不只降低死亡率,連發生率都可以下降,因為篩檢若發現癌前病變息肉,就能直接切除,省下日後演變成癌症的龐大醫藥費,政府應該加碼投資。
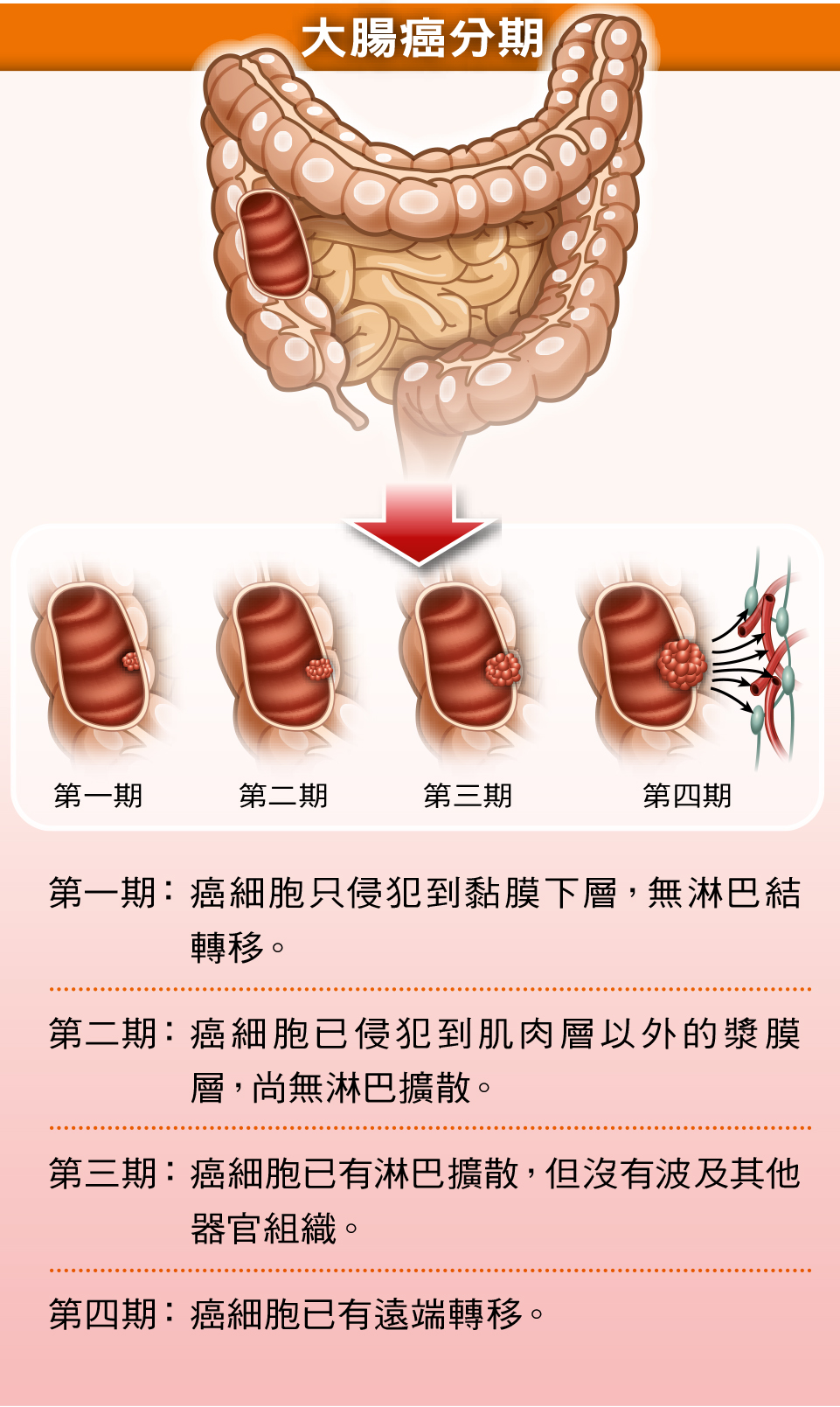
早期無症狀 出現症狀多為中晚期
由於大腸癌的特性是病程進展速度不快,只要能早期發現,存活率都不錯。零期大腸癌的5年存活率幾乎100%,第一期約92%~93%、第二期約70~80%,第三期約60%,第四期僅剩不到20%;第一期與第四期大腸癌的存活率幾乎可說是天差地遠。
一般來說,大便中有血、有黏液、排便習慣改變(一下子腹瀉一下子便秘)、大便變細小、經常性腹瀉或便秘、體重減輕、貧血等,是罹患大腸癌可能出現的症狀,然而實際上,零期到一期,甚至二期的大腸癌,幾乎都無症狀,當發生解血便、貧血,通常都是第三期、第四期了。所以要發現早期的大腸癌,不能靠症狀一定要靠篩檢,當然若有上述症狀,務必立刻就醫,接受診斷與必要的治療。
內視鏡手術進步 較大息肉亦可切除
大腸鏡檢查若發現腫瘤性息肉,一般都會建議切除,而且愈早期發現的腫瘤,可選擇的治療方式愈多,例如內視鏡黏膜切除術(EMR)或內視鏡黏膜下剝離術(ESD)。這兩種方式近年來大有進步,跟大腸鏡檢查類似,不需在病人腹部打洞或開腹,從肛門將器械深入即可。若醫師研判可行,即使息肉大到10公分,仍可透過內視鏡方式切除。
但若腫瘤有疑似癌化或深度浸潤,就得採取腹腔鏡手術、傳統開腹手術或達文西手術等。若是晚期大腸癌(第三期或第四期)或有轉移,通常會合併放、化療,也可根據基因突變配對給予標靶治療,目前臨床上常用的標靶藥物有癌思停(Avastin)與爾必得舒(Erbitux)兩種,視患者的情況給予妥適的治療。

維持健康生活型態 遠離大腸癌威脅
與其等罹病後再治療,「預防」更為重要。分析起來,預防大腸癌的重點其實與防治心血管疾病相去不遠,原則上就是維持健康的生活型態,重點如下:
1. 多吃蔬果
過去認為多吃蔬果可以增加纖維質,幫助腸胃蠕動,毒素較不容易累積在腸道內引發癌症,然而此一說法其實並未有科學根據。目前認為,多吃蔬果能提供腸道菌較優質的生長環境,這些腸道菌產生的代謝產物也會比較好。另外,有些蔬果含有大量抗氧化和抗發炎的植化素,特別是葡萄、菇類、花椰菜、地瓜、薑黃,可以多加攝取。在蔬果之外,也鼓勵適量攝取深海魚類,魚油內的Omega-3也具有抗發炎作用。
2. 維持運動習慣
臺大醫院健康管理中心分析2007年至2016年的資料,這10年間做大腸鏡切除大顆息肉的病人,若繼續保有之前每天運動的習慣,或是從切息肉後開始運動,都比起那些都不運動的人,日後再長息肉的機率降低許多。這也證明「只要願意開始運動,永遠不嫌晚!」在此研究中,運動的重要性甚至大過減重,可讓身體發炎反應降低。
3. 減重與戒菸
肥胖和抽菸都是大腸癌的危險因子,所以減重和戒菸都能減少罹患大腸癌的機率。
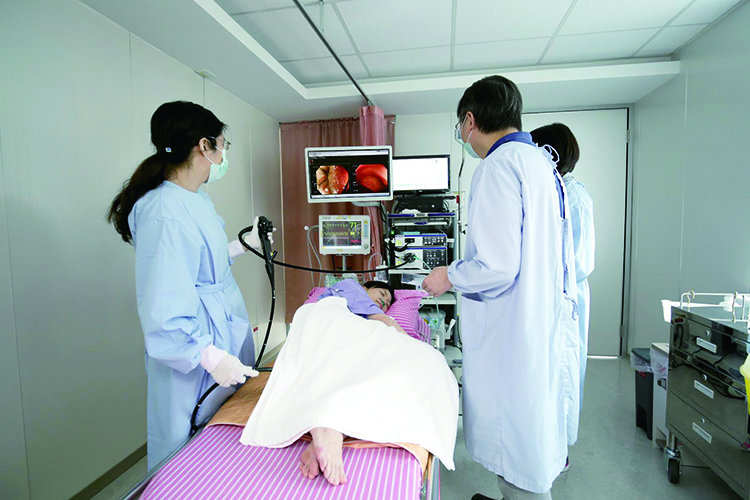
【圖說:大腸鏡檢查】
50歲以下需不需要做大腸癌篩檢?
國內大腸癌免費篩檢政策是針對50歲~79歲者,但實際上仍有50歲以下就罹患大腸癌的病例,例如余天的女兒余苑綺甚至不到40歲就罹患大腸癌。因政府資源有限,不能因有少數病例就將篩檢年齡調降,但若家族中有一等親(如父母子女)曾罹患大腸癌,即屬大腸癌的高危險群,建議可從40歲開始自費接受篩檢,且最好直接做大腸鏡檢查,因為高危險群比較容易有大顆腺瘤性息肉,且病程進展通常較快。
美國癌症學會2、3年前開始建議大腸癌可從45歲開始做篩檢,非洲裔的美國人因大腸癌風險較高,也建議更提早,台灣未來要不要提早?可能需要先做相關研究再來決定,但目前50歲以上還是大腸癌的主要好發年齡,佔罹患個案的絕大多數。
請別錯過本期其他精彩內容…
- 總編輯的話 肝病防治的過去與未來
- 台灣疫苗之父李慶雲教授辭世 終結國人B肝帶原宿命的重要推手
- 脂肪肝――新肝病威脅!
- B肝疫苗問世40年—台灣率全球之先注射疫苗 走出B肝帶原宿命
- 晚期肝癌用藥選擇多 「幸運兒」可治癒!
- 抽血驗肝癌準嗎? 搞懂肝癌腫瘤標記
- 積極推行洗腎病人根除C肝 C肝治癒了 腎臟也受益
- 肝不好,容易流血不止嗎?
- 肝臟病理檢查 揪出致病因 數位病理及一日病理成趨勢
- 【林老師診療室】怎麼看自己的檢驗報告? 《Alb》、《Glo》、《TP》
- 【愛肝新樂園】及時換肝,斬草除根
- 肝爹信箱 有問必答
- 哲人日已遠 典型在夙昔 緬懷追思陳定信教授
- 從海線到山線 苗栗齊心護肝 力拼C肝完治
- 感謝斯巴克集團環境消毒善舉 好心肝就診更安心
- 【請問好心肝】肝指數5問 李懋華教授 專業解答
- 【請問好心肝】心律不整5問 曾春典教授 專業解答
- 【請問好心肝】大腸癌化療4問 謝銘鈞教授 專業解答
- 【請問好心肝】骨關節炎5問 許秉寧教授 專業解答
- 【請問好心肝】皮膚雷射3問 陳昭旭醫師專業解答
- 守護臺大教職員工健康 好心肝基金會提供愛心健檢服務
- 好心肝愛心陪檢車接送 健檢更安心
- 支持好心肝 好心肝門診中心擴建