
第97期
出刊日:2022-01-12
返回上一層胰臟難檢查, 如何掌握胰臟健康?
胰臟深藏於後腹腔內,前方常有腸氣的遮蔽,即使做腹部超音波檢查,也不容易看到完整的胰臟,因此胰臟的早期病變不易偵測,那麼,如何掌握胰臟健康狀態?
諮詢/鄭祖耀(臺大癌醫中心分院檢驗醫學部主任、臺大醫學院檢驗醫學科副教授)
撰稿/張雅雯
50歲的王小姐因家族有胰臟癌病史,也接受相關檢查,查出有胰管內乳突狀黏液性贅瘤(IPMN),醫師告訴她目前雖然還不是胰臟癌,但主胰管擴張超過1公分,未來癌化的風險很高,建議在此癌前病變階段進行胰臟全切除。她一開始抗拒,只切除了部分胰臟頭部,過了一陣子真的發現有胰臟癌!由於有定期追蹤,得以掌握病況及時切除全胰臟,目前預後良好,存活超過2年。
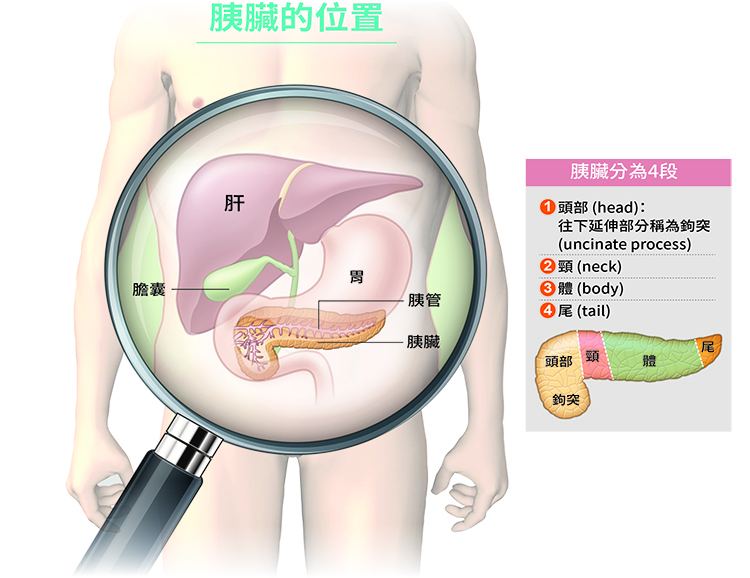
一般認知的胰臟癌主要是指胰臟腺癌,佔了胰臟惡性腫瘤的9成以上,它源自胰外分泌腺體,不但預後差、復發率也相當高。若以部位來看,胰臟癌發生在胰臟頭部約70%、體部約20%、尾部約10%。
由於胰臟癌早期沒有症狀,又具有容易轉移擴散及侵犯重要血管的特性,導致胰臟癌雖然發生率低、但死亡率極高,有「癌中之王」之稱。
儘管發生率不高,但胰臟癌一發現總指向不好的預後,因為出現不適症狀時才做檢查,往往為時已晚;許多民眾關切,能否藉由健康檢查掌握胰臟的健康?
抽血可知胰臟是否發炎
CA19-9用於追蹤胰臟癌治療成效
檢視一般的健檢項目,最常見也最方便的選項是抽血,而跟胰臟相關的就是「澱粉酶」及「脂肪酶」的測定,其中又以脂肪酶的專一性比較高;但是這類酵素指標在臨床上是用來評估胰臟是否有發炎,包括非腫瘤以及腫瘤引起的發炎,而不是直接檢測腫瘤的存在。
抽血還可以測定一些所謂的腫瘤指數,其中跟胰臟最相關的就是CA19-9,當進行胰臟癌與慢性胰臟炎鑑別診斷時,敏感度可以到8成。然而從篩檢的觀點來說,CA19-9 並不是一個很好的工具:一方面因為胰臟癌在一般無症狀人群中的盛行率不高,所以CA19-9的癌症陽性預測率也就不好,不適合拿來進行胰臟癌篩檢;另一方面CA19-9的專一性也不夠好,許多源自於身體腺體裡長出來的惡性腫瘤,像是肺癌、大腸癌、胃癌、膽管癌及唾腺癌等,都可能造成CA19-9上升;而膽胰道或呼吸道發炎、糖尿病、子宮內膜疾病、肝功能或甲狀腺功能不佳、中草藥等藥物影響,也可能讓CA19-9上升。此外,約有5∼10%的人天生體內就測不到CA19-9,對這些人來說此一指數就沒有代表性。
所以測得CA19-9超過標準,通常不代表罹患了胰臟癌,卻可能對民眾造成困擾,為了找出答案得做更多檢查,最終卻可能什麼癌症都沒查到;不僅讓醫師要花很多力氣去解釋,也讓民眾心力交瘁。這也是為什麼醫師們不建議使用CA19-9在沒有症狀的民眾篩檢胰臟癌的原因。
根據美國臨床癌症學會建議,CA19-9用於胰臟癌,主要是用來評估疾病的控制程度,通常在治療前、後分別檢驗,可作為追蹤胰臟癌治療及偵測手術後胰臟癌復發的輔助工具。
胰臟頭、尾部是腹超偵測死角
整體來說,單靠目前的抽血檢測選項是無法偵測早期胰臟癌,主要還是必須依靠影像學的檢查。在一般醫療院所評估腹腔影像最方便的工具就是腹部超音波,但是由體外進行腹部超音波往往會受到腹腔腸氣的干擾,無法看清胰臟的全貌,特別是胰臟的頭部和尾部容易被腸氣遮蔽,所以除非腫瘤位置剛好在比較不會被遮蔽的胰臟頸部或體部,否則在超音波檢查上容易遺漏掉。因此健檢做腹部超音波評估胰臟時,民眾看到的報告經常會有「部分被腸氣遮蔽」的類似字樣。
推廣腹超 意外多揪出
小型胰臟神經內分泌腫瘤
腹部超音波雖然難以看清胰臟的全貌,臨床上無法作為胰臟癌的正式篩檢工具;然而因為國內長期推廣B、C型肝炎患者定期接受腹部超音波檢查,卻也意外找出不少位於胰臟頸部或體部的神經內分泌腫瘤患者。
神經內分泌腫瘤也是胰臟惡性腫瘤的一種,蘋果創辦人賈伯斯就是死於這類腫瘤,它生長速度較慢、存活率較胰臟腺癌高。依照之前神經內分泌腫瘤登錄統計顯示,近年台灣這類小型胰臟神經內分泌腫瘤病例發現率居亞洲之冠,而其中有接近一半是因為B肝患者定期追蹤而篩檢出來的。因為腸胃科醫師在替病人進行腹部超音波檢查肝臟時,也會一併檢查胰臟,若看到胰臟頸部或體部有疑似病灶,會轉介安排進一步的影像檢查例如:電腦斷層(CT)或磁振造影(MRI),促使小型胰臟神經內分泌腫瘤的偵測率增加,可說是肝病患者篩檢的附帶價值。因此在胰臟頸部和體部中間這一段特定區域,腹部超音波檢查還是有一定的角色。
CT成像速度快
偵測小顆病灶不如MRI與EUS
目前常用來做胰臟形態學檢測的影像工具,主要是電腦斷層(CT)、磁振造影以及內視鏡超音波(Endoscopic Ultrasound , EUS)。CT的好處是成像速度快,其中電腦斷層血管攝影(CT angiography)的技術也可以幫助判斷腫瘤是否侵犯重要血管;但有一定輻射劑量的暴露是其缺點,而偵測小型胰臟病灶的能力只有EUS的三分之一,對於胰臟小型囊泡型病灶的影像診斷率也不如MRI,所以不是早期診斷胰臟癌理想的工具。
MRI搭配膽胰管攝影可助影像評估
磁振造影的組織對比能力比CT好、沒有輻射劑量的問題,但因檢查時間較久且費用較昂貴,臨床上多用於當CT也無法清楚判斷時的進一步檢查工具。MRI還可合併膽胰管攝影(MRCP),相對於傳統的經內視鏡逆行性膽胰管攝影術(ERCP)是一種非侵入性檢查,透過3D影像重組技術,將胰管與膽道的組織構造看得一清二楚,使整體影像評估更為精細。但有些人無法配合吸閉氣、有空間幽閉恐懼或有其他進行MRI檢查的禁忌如金屬植入物,就只能改做CT檢查。
健檢時民眾若選做CT或MRI檢查,比腹部超音波更能看清楚胰臟的狀況;若希望避免輻射暴露的風險,就進行MRI檢查;如有膽胰道問題考慮要加做MRCP,只要事先告知準備運算處理,可在同一個過程完成。
EUS對胰臟癌的解析度最高
內視鏡超音波(EUS)是在內視鏡的前端增加一個超音波偵測器,隔著胃壁或十二指腸壁就近觀察胰臟,便可避免腸氣的干擾,即使是小於1公分的胰臟病灶,EUS也能看清楚,是目前偵測早期胰臟癌解析度最高的檢查。
內視鏡超音波(EUS)是在內視鏡的前端增加一個超音波偵測器,隔著胃壁或十二指腸壁就近觀察胰臟,便可避免腸氣的干擾,即使是小於1公分的胰臟病灶,EUS也能看清楚,是目前偵測早期胰臟癌解析度最高的檢查。
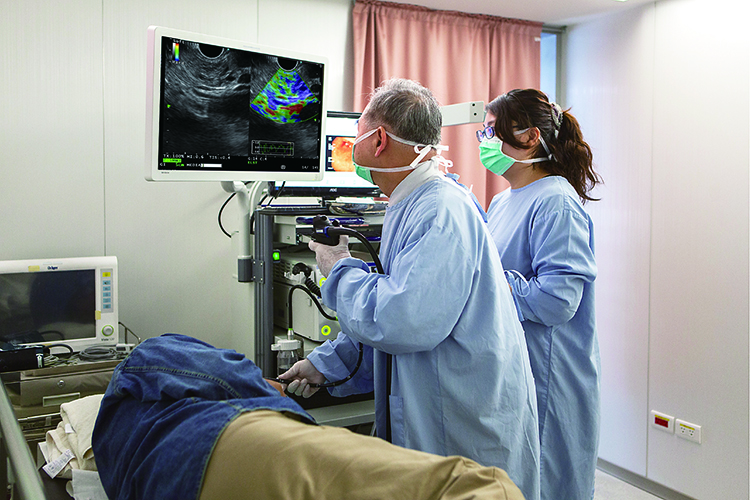
【圖說:內視鏡超音波是在內視鏡前端增加一個超音波偵測器(如右圖),是偵測早期胰臟癌解析度最高的檢查。】
不過EUS具侵入性且技術門檻高,不會在一般健檢時當篩檢工具使用,臨床上可以用於胰臟病灶診斷的第一線檢查,或是做為CT、MRI檢查不易判定時的第二線檢查工具。當其它影像檢查已懷疑有胰臟病變要進行組織取樣時,也可在EUS導引下進行細針穿刺或切片術:穿過胃腸壁取得胰臟組織,不會傷及其他器官,且穿刺完之後的小傷口一般會自動癒合,比起其他影像導引由體外進行組織取樣,可降低穿刺路徑癌細胞散播的風險,算是兼具準確性和安全性的檢查。
不過EUS具侵入性且技術門檻高,不會在一般健檢時當篩檢工具使用,臨床上可以用於胰臟病灶診斷的第一線檢查,或是做為CT、MRI檢查不易判定時的第二線檢查工具。當其它影像檢查已懷疑有胰臟病變要進行組織取樣時,也可在EUS導引下進行細針穿刺或切片術:穿過胃腸壁取得胰臟組織,不會傷及其他器官,且穿刺完之後的小傷口一般會自動癒合,比起其他影像導引由體外進行組織取樣,可降低穿刺路徑癌細胞散播的風險,算是兼具準確性和安全性的檢查。
有危險因子 建議定期檢查胰臟
整體來說,目前醫界不建議對於無症狀、無危險因子的人,進行例行性的胰臟癌篩檢,因為效益並不大;但有危險因子者,就可考慮是否要定期檢查胰臟。胰臟癌有以下幾項已知的危險因子:
抽菸:菸品致癌物太多,對全身許多器官都有影響,統計顯示抽菸者比不抽菸者,至少增加1.5倍胰臟癌風險。
肥胖:也是危險因子之一,歐美國家統計發現,體重過重且缺乏體能活動者,胰臟癌風險較高。
糖尿病:胰臟癌發生後可能引發糖尿病,有些人則是糖尿病造成胰島阻抗增加、增加胰臟癌的可能性,就目前已有的科學證據可能兩者互為因果關係。
2020年哈佛大學研究團隊分析新發糖尿病患者的體重減輕情況,發現糖尿病史在4年之內、伴有體重減輕的患者,若體重下降在8磅(3.6公斤)以內,胰臟癌的發病風險是一般人的3.6倍;若體重下降超過8磅,風險飆升到6.75倍。
大多數胰臟癌患者都會有體重減輕現象,而且當腫瘤很小的時候,患者就可能出現不明原因的體重減輕。主要是因為腫瘤會分泌一些物質改變病人的代謝,使得食慾變差、吸收變差,並消耗體內的蛋白質,導致病患後來多半變得骨瘦如柴。
從公衛角度來說,特別提醒70歲以上族群,若是新發生糖尿病加上非刻意性體重減輕,就要小心有胰臟癌的可能,建議要進一步去檢查。
具特殊遺傳性基因突變、胰臟炎家族史:少數胰臟癌也具有家族性遺傳因子,其中包括大家比較孰知的BRCA基因突變。BRCA基因已知與乳癌、卵巢癌及攝護腺癌有關,最有名的案例是美國好萊塢女星安潔莉納裘莉,當她檢驗出帶有BRCA基因突變,就接受預防性雙乳房切除手術。目前研究顯示BRCA基因突變者,罹患胰臟癌的風險也會增加,然而胰臟不可能採取預防性切除的處理方式,所以帶有此基因突變者,也屬於應該定期檢查胰臟的高風險群。
此外,若有家族性慢性胰臟炎、林區症候群(Lynch syndrome)、PJ 症候群(Peutz–Jeghers syndrome)等等,也有增加胰臟癌發生的風險,目前癌症指引上也認為需要針對胰臟癌患者進行相關的基因檢測,若發現帶有同樣這些基因突變的家屬,就建議進行胰臟癌篩檢。
有胰臟水泡/囊腫:若發現胰臟有小水泡/囊腫,一般會擔心是否為胰臟囊泡性腫瘤,會建議持續追蹤並藉由MRI或內視 鏡超音波檢查。較大的胰臟水泡會進一步以細針抽吸其內的液體送驗,如果是澄清漿液狀,CEA值偏低,通常是良性的;但如果抽出來的是黏液狀,CEA值偏高,就需要小心是黏液性腫瘤,要考慮常見的支管型胰管內乳突狀黏液性腫瘤(Intraductal Papillary Mucinous Neoplasm, IPMN)或黏液性囊泡腫瘤(Mucinous Cystic Neoplasm, MCN)。
以常見的IPMN為例,可分為主管型(可見擴張的主胰管)、支管型(可見與主胰管相連的小囊泡)與混合型,常常是位在胰臟的頭部;它的組織學表現為良性的腺瘤,但可能會進展為原位癌或是高侵襲性的腺癌。臨床上會把IPMN或MCN視為是癌前病變,一旦影像診斷將胰臟水泡/囊腫診斷疑似為IPMN或MCN這類黏液性腫瘤,就會建議要持續追蹤。
慢性胰臟炎增加罹癌風險:胰臟長期處於發炎狀態也會增加胰臟癌風險,其中酗酒是引發慢性胰臟炎原因的元兇之一,而飲酒和抽菸往往同時發生,具備這兩項胰臟癌危險因子的嗜好者,應該要定期追蹤胰臟狀況。
遺傳因子或疾病影響無法避免,但養成戒菸、禁酒、減重等習慣是可以努力的;盡量減少人為的危險因子,一旦有危險因子記得規則追蹤複查,才是預防胰臟癌的最基本法門。
疑 惑 解 除 補 給 站
Q:媒體曾報導一位日本醫師的研究,指出先喝奶茶再做腹部超音波,可讓胰臟的顯影更清楚,真的嗎?
A:從學理上來說,液體就是超音波的傳導介質,如果讓胃部先充滿液體,確實有機會增加超音波對腸胃道周邊器官的觀察;因此即使只是喝水,理論上也可以增加胰臟的超音波偵測率。不過從實證醫學角度,應該逐一去測定不同液體對超音波的傳導度為何。由於胰臟的體部和尾部就在胃的後方,或許以奶茶為傳導介質可增加這區塊的影像可看度;然而胰臟頭部在十二指腸旁邊,本來就容易受腸氣干擾,加上很難喝到讓整段十二指腸都持續保持充滿液體的量,因此奶茶法對於胰臟頭部病變的觀察,還是有執行上的困難。
請別錯過本期其他精彩內容…
- 【總編輯的話】重新認識你的腸道菌
- 張洪量妻子肝硬化一度病危 換肝重生 「體內有顆台灣的肝臟了」
- 前外交部長歐鴻鍊肝癌病逝 藝人蔡頭罹患肝癌住院治療
- 腸道菌 如何影響肝臟與全身健康?
- 解開病毒抑制免疫系統之謎 根治慢性B肝露曙光!
- 「心」「肝」寶貝如何相互影響?
- 大腸的各種檢查
- 多發性肝癌,怎麼救?
- 換肝後,肝癌為何還復發?
- 【愛肝新樂園】保肝靠自力救濟 不是殘劑
- 口乾、口苦、口臭⋯ 消化有問題嗎?
- 我該做酒精代謝酶基因檢測嗎?
- 肝爹信箱 有問必答
- 「今年超了沒?」 華中扶輪傳愛 為弱勢民眾守護健康
- 全台腹超大連線 12家醫院總動員
- 動脈硬化4問 林鴻儒醫師專業解答
- 青春痘5問 林明秀醫師專業解答
- 慢性病管理5問 劉珈麟醫師專業解答
- 攝護腺肥大5問 周淇業醫師專業解答
- 幽門桿菌4問 謝睿穎醫師專業解答
- 【好心肝故事】沒有B肝、也沒有C肝 施伯南先生 每年一「超」,及早發現肝癌
- 好心肝門診中心即將擴建11樓診間服務 懇請各界愛心響應襄助