
第103期
出刊日:2023-07-18
返回上一層大腸癌年輕化、晚期癌增加 遠離風險因子 及早阻斷大腸癌
國內癌症發生人數最高的大腸癌,在公費篩檢政策實施後,雖整體發生率逐年下降,卻不能因此輕忽。近年諸多研究發現,大腸癌年輕化已成事實,加上疫情干擾篩檢,晚期大腸癌將暴增,該怎麼防?
諮詢/許文峰(臺大醫院內科部主治醫師)
撰稿/李宜芸
根據衛福部癌症登記報告顯示,大腸癌的發生人數連續15年排名第一位,2020年共有21129人發生大腸癌,一般人的終身罹癌風險有5~7%,是國人生命頭號威脅。大腸癌奪走許多知名人士的身影,包括豬哥亮、賀一航、余苑綺等,今年2月大腸癌也帶走了享譽國際的政治學者、中研院院士朱雲漢。大腸癌除了是目前發生人數最多的癌症以外,還有哪些趨勢需要注意?
趨勢一:
大腸癌年輕化 發現多晚期
2023年3月美國癌症協會的《CA:臨床醫師癌症雜誌》(CA:A Cancer Journal for Clinicians)發布了大腸癌的統計數據,引起紐約時報的注意與報導。研究顯示,美國55歲以下的大腸癌患者,從1995年的11%上升至2019年的20%;雖然整體大腸癌發生率有下降,但是診斷年齡愈來愈年輕,且發現時多為左側結腸或直腸的晚期癌。
台灣也同樣面臨大腸癌年輕化的問題。由於台灣以公費進行大腸癌篩檢,50歲以上的大腸癌發生率已逐年下降,但是2019年發表在《美國腸胃病學雜誌》(The American Journal of Gastroenterology)的亞洲年輕大腸癌研究顯示,台灣1995~2014年間,50歲以下男性大腸癌發生率每年平均增加3.7%、直腸癌則增加3.9%;女性大腸癌發生率每年平均增加3.5%、直腸癌則是2.7%。
此外,目前國際研究顯示,因為年輕人沒有定期篩檢的保護,從有症狀到就醫確診,大約需要花半年的時間;相較於50歲以上有定期篩檢的族群,第三、四期發現的比例約占2~4成;年輕癌友檢查後發現是第三、四期的比例高達5~6成,甚至都已出現局部轉移或遠端轉移,也因此年輕型大腸癌被認為侵襲性較高。所幸,雖然年輕大腸癌的期別多半較晚,但只要積極治療,部分研究發現,與其他同是晚期的大腸癌相比,存活率並沒有比較差。
趨勢二:
受疫情影響 晚期大腸癌恐增加
受到過去3年Covid-19疫情影響,不只是年輕人,包括50歲以上的成人,因為疫情不敢就醫或篩檢,而延誤了早期發現的時機點,晚期大腸癌的比例將大幅增加。英國的統計發現,疫情期間大腸鏡的篩檢量減少了72%。而台灣在這3年因糞便潛血陽性而轉介的人數少了18,000人,2021年因篩檢所發現的大腸癌的人數比往年少了1000人,若這些個案之後進展成晚期大腸癌才被診斷出來,對個人、家庭、或社會會增加更多的負擔。
根據2019年發表在《臨床胃腸病學和肝病學》(Clinical Gastroenterology and Hepatology)的研究顯示,若糞便潛血陽性,隔了6個月以上才追蹤,大腸癌風險就增加30%,晚一年就增為2.2倍,晚期大腸癌的風險更是增為2.8倍。對照這3年劇烈減少的篩檢人數,已可預估明年、後年晚期大腸癌將會明顯增加。建議醫院應優先請過去兩年糞便潛血陽性中濃度值較高的民眾回來做大腸鏡,因為這群人罹患大腸癌的風險更高。
大腸癌年輕化且診斷即為晚期,意味著許多身肩家庭與職場重擔的年輕人,不只變成家庭照顧負擔,也是社會經濟上的損失。因為若是早期癌症,可能透過大腸鏡或者手術就可以根治,但到了第三期或第四期,就需要進行化療、追蹤,甚至到末期還可能會反覆急診就醫,造成家庭沉重的照顧負擔。
因此缺乏篩檢保護的年輕人更需要對自己的症狀提高警覺,盡速就醫,醫師也需要特別留心。尤其是當50歲以下的病人主訴大便出血或者出現沒有原因的缺鐵性貧血,可能代表大腸內有慢性出血的病灶,強烈建議安排大腸鏡檢查。其他腸胃道症狀如腹痛、腹脹、排便習慣改變等,根據《腸胃病學》(Gastroenterology)的回顧性研究建議,可先進行症狀治療,同步安排糞便潛血檢查,60天內要再做一次完整的症狀評估,若沒有明顯改善,建議趕緊安排大腸鏡檢查。

圖說:健康飲食、規律運動能預防大腸癌。
小心年輕大腸癌風險因子
到底是什麼原因讓大腸癌的風險愈往年輕人靠近?2022年發表在《刺胳針:胃腸病學和肝病學》(Lancet:Gastroenterology and Hepatology)的統合分析研究顯示,年輕大腸癌的風險因子包括:每日超過14小時的久坐、每日500c.c.的含糖飲、三酸甘油酯數值高、肥胖(BMI超過30)、西方飲食、抽菸、加工食品、飲酒等。
其中肥胖更是頭號大敵。根據2022年發表在《腸胃病學》(Gastroenterology)的研究顯示,若20歲BMI超過30,未來罹患大腸癌的風險高出1.93倍、罹患直腸癌的風險更高出3.41倍。
造成肥胖的含糖飲罪責也不小,美國也有篇針對女性的研究分析,若是在青春期與成人時期,每日喝約500c.c.的含糖飲料(不論糖份多寡),就會增加3.4倍罹患大腸癌的風險。
這些風險因子都與「代謝症候群」有極高相關性,目前臺大醫院的研究也發現,代謝症候群會讓腸道產生發炎反應,因此增加腸道息肉的發生率,未來病變成癌症的機會也會變高。
其實不管哪個年齡層,維持良好的健康生活與飲食習慣,都有助於遠離大腸癌風險;一旦身體長出癌症,如何及早發現、治療也很重要。
篩檢能有效降低發生率與死亡率
有鑑於大腸癌發生年齡逐漸下降,美國癌症醫學會在2021年公布的指引建議,需要開始篩檢大腸癌的年齡從50歲下調到45歲。雖然這與美國是以私人醫療保險來進行篩檢,希望透過篩檢揪出高危險息肉來避免未來罹患大腸癌後更多的治療費用有關,但也顯示,預防年輕大腸癌刻不容緩。
及早發現大腸癌最好的方法就是篩檢,糞便潛血與大腸鏡皆有擁護者。
一篇2022年發表在《新英格蘭醫學期刊》(The New England Journal of Medicine)的隨機分派研究橫跨波蘭、挪威、瑞典、荷蘭等4個國家,比較了邀請大腸鏡篩檢組與沒有篩檢組兩者在10年後罹患大腸癌的比例,分別是0.98%與1.2%,風險降低18%;而在罹患大腸癌後死亡率,結果並無太大差別,分別是0.28%與0.31%,無明顯降低,跌破大家眼鏡。推測原因在於分派到邀請篩檢的組別中,願意出門接受大腸鏡檢查的比例只有42%,也就是說大腸鏡檢雖然可以幫助個人早期發現大腸癌,但是若整體篩檢比例不高,並無法有效降低全人口的大腸癌死亡率。
台灣目前不像美國以大腸鏡做為第一線篩檢,公費的糞便潛血檢查因為檢驗方便,民眾的參與率較高,若糞便潛血陽性再進一步安排大腸癌篩檢,成本效益很高。
理想上最好的篩檢比例是達到8成以上,而目前台灣50歲以上參與糞便潛血篩檢的比例約60%,已可讓整體晚期大腸癌的發生率下降34%、晚期大腸癌死亡率下降40%,效果很顯著。
然而針對大腸癌年輕化的趨勢,是否需要將篩檢年齡提前,以抓出可能的大腸癌,一直以來有許多的討論。以個人而言,若能夠透過篩檢為自己的健康把關是好的,但由於台灣是以公費推行大腸癌篩檢,考量能執行內視鏡的醫師與篩檢人數,要擴大年齡層篩檢目前仍有困難,但若能針對現行50歲以上國人大腸癌篩檢政策加以強化,努力提升篩檢率及糞便潛血陽性的大腸鏡轉介率,則可以找出更多的大腸癌,避免憾事。
有風險因子的年輕人 提早自費篩檢
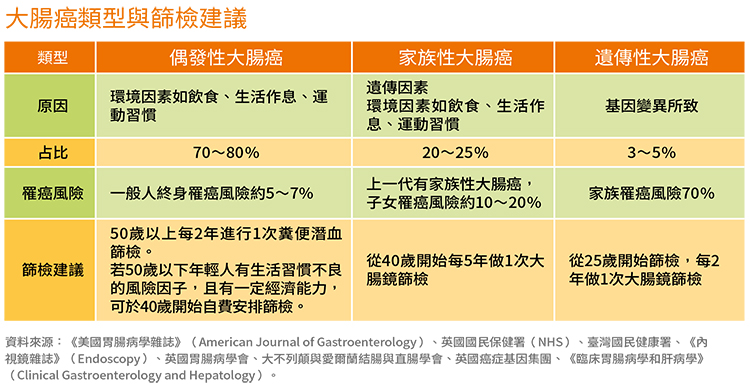
但年輕人該如何自保?除了盡早避免已明確會造成大腸癌的風險因子、調整生活習慣外,若有大腸癌家族史,建議可提早到40歲開始安排大腸鏡篩檢,每5年做一次,至於林區症候群(Lynch syndrome)等潛在有遺傳性大腸癌的患者,更建議25歲後每2年進行一次大腸鏡檢查。如果是有肥胖、愛喝含糖飲等有年輕大腸癌的風險因子,則建議可以定期自費進行篩檢。
50歲以上的民眾,則務必每2年做一次糞便潛血的檢查,保險起見也可安排自費大腸鏡檢查,更能「腸」保平安。
請別錯過本期其他精彩內容…
- 新觀念:從小酌怡情到少量飲酒即有害健康
- 2022年十大死因 慢性肝病及肝硬化首度跌出榜外 但仍不可輕忽
- 「樂聖」貝多芬死因解謎 頭髮驗出B肝病毒 推測死因為肝硬化
- 酒精無安全劑量 飲酒傷肝傷身,罹癌風險增!
- 一杯接一杯,無法自拔… 藥物及心理治療雙管齊下 助戒癮
- 質子治療用於肝癌的時機?
- 腫瘤引起膽道阻塞 內視鏡膽道射頻消融術合併支架可改善
- 【愛肝新樂園】帶人帶心還是帶肝?
- 一次搞懂B肝帶原、慢性B型肝炎、 B型肝炎急性發作!
- 哪些藥物可能會讓B肝病毒活化?
- 吞嚥困難、體重減輕… 小心是食道弛緩不能症!
- 「大」不出來!惱人的便秘怎解?
- 肚子怪怪的…不一定是吃壞肚子! 解析功能性消化不良
- 肝爹信箱 有問必答
- 全島一肝 高雄旗山抽血癌篩暨腹超活動 旅美企業家愛心回饋鄉里 照顧鄉親的健康
- 【請問好心肝】膀胱癌5問 余宏政教授專業解答
- 【請問好心肝】眩暈5問 楊怡和教授專業解答
- 【請問好心肝】腺樣體肥大4問 許巍鐘教授專業解答
- 【請問好心肝】腹瀉5問 朱祐龍醫師專業解答
- 【請問好心肝】 麻醉4問 陳建榮醫師專業解答
- 【好心肝故事】醫師一句話,逆轉臺大葉丙成教授脂肪肝
- 好心肝門診中心擴建,11樓門診服務正式啟動